El alumno debe enviar su comentario al correo del tutor: lincolnmaylle@hotmail.com se tendrá en cuenta en la calificaciónTELECONFERENCIA:
OBSERVACIONES AL NUEVO SOAT MÉDICO
AUTOR: Dr. Lincoln Maylle Antaurco
Si las indemnizaciones a que tienen derecho los perjudicados fueran dadas oportunamente no habría lugar a crear ningún SOAT médico. Los intentos de establecer un SOAT médico son el reconocimiento del deficiente sistema judicial (Carga procesal, demora, largos juicios) que debe cambiar.
OBSERVACIONES AL PROYECTO DE LEY 77/2006-CR
QUE CREA EL FONDO DE RIESGO DEL EJERCICIO PROFESIONAL DE LA MEDICINA
La Bancada del Congreso de la República ALIANZA PARLAMENTARIA, a iniciativa del Congresista YONHY LESCANO ANCIETA, en uso de las facultades que le confiere el Artículo 107' de la Constitución Política del Estado Peruano, presenta el siguiente:
Artículo 15°.- Modificatoria de la Ley general de Salud Incorporase como inciso j) del artículo 15" de la Ley Nº26842, Ley general de Salud, el siguiente texto:
"Articulo 15".- Toda persona, usuaria de los servicios de salud, tiene derecho:
( . . . )
j) Recibir una indemnización por el daño causado, en los casos de error, negligencia, impericia u omisión, que causen lesiones, invalidez temporal o permanente, o muerte.
Para ello, los profesionales y técnicos médicos se encuentran obligados a realizar aportes al Fondo de Riesgo del Ejercicio Profesional de Responsabilidad Médica que para tal efecto constituyan los Colegios Profesionales, contando con la debida supervisión de la SBS.
OBJETIVOS DE LA CONFERENCIA
Comprender el fondo de la Ley.
Contribuir con el respeto del derecho de indemnización.
Responder a ¿Indemnización, Compensación o ayuda económica?
Responder a ¿Apoyo económico solidario? ¿entre quienes y para quienes?
Entender los niveles de responsabilidad.
Comprender los riesgos previsibles en el acto médico.
Aportes al texto del proyecto de ley.
Conclusiones.
1.- Comprender el fondo de la ley
"Articulo 15".- Toda persona, usuaria de los servicios de salud, tiene derecho:
( . . . ) j) Recibir una indemnización por el daño causado, en los casos de error, negligencia, impericia u omisión, que causen lesiones, invalidez temporal o permanente, o muerte.
En primer lugar, el derecho a recibir una indemnización o la obligación de pagar tal indemnización ya se encuentra en la normativa vigente. ¿Dónde? Ej. En el C.C. y C.P.
El C.C. en el artículo 1969 dice “aquel que por dolo o culpa causa daño a otro está obligado a indemnizarlo. El descargo por falta de dolo o culpa corresponde a su autor”
Concuerda con otros artículos del mismo código civil como 1970, 1972, 1981,1983, 1984, entre otros.
El C.P. en el artículo 92º dice: “La reparación civil se determina conjuntamente con la pena”. Concuerda con otros artículos del mismo código penal como el 95º, 96º, 99º, entre otros.
De modo que la obligación o derecho de reparación o indemnización ya se encuentra normado tanto en el Código Civil y Código Penal. Entonces el primer párrafo del inciso j) del proyecto de ley simplemente está señalando un derecho ya establecido en los artículos indicados del CC y CP. Recordar que no es correcto legislar sobre algo que ya está legislado.
Es por estas normas vigentes, que no se aplican oportunamente, Nadie puede oponerse al derecho que tienen los pacientes a ser indemnizados, reparados o resarcidos cuando han sido víctimas de daños a su persona humana. En este caso puntual como dice la ley, debido a una mala práctica por parte de un profesional en salud.
La normativa vigente señala que, también de debe indemnizar a un paciente perjudicado, aún cuando no hubo responsabilidad de un profesional de salud, como son los casos en que una institución de salud es la directamente responsable. Estas normas que son (Ley General de Salud, Código penal, Código Civil, la Ley de protección al consumidor (Indecopi) y demás normativas concordantes) así lo establecen. Por tanto el derecho a la indemnización, reparación, resarcimiento ya se encuentra legislado.
Que adolezca de la adecuada y oportuna aplicación, demora en los trámites, demora en los procesos de reclamo, la tan mentada carga procesal en el poder judicial, que el derecho del paciente a ser indemnizado no se haga respetar oportunamente, eso es otro tema. Habría que modificar el Código Procesal al respecto, realizar procesos sumarísimos para hacer justa y oportuna la aplicación del derecho a indemnización. No habría porqué redundar en este punto.
2.- Contribuir con el respeto del derecho de indemnización.
Para comprender este punto, tenemos la obligación de responder a una
primera pregunta ¿qué es indemnización?
En la disciplina del Derecho indemnización es el resarcimiento o reparación pecuniaria o material debido a un daño o perjuicio ocasionado. Que para establecerse requiere de un solo requisito, que exista un vínculo de causalidad entre el hecho y el daño. De modo que cualquiera que por sus hechos, descuido o imprudencia, cause un daño a otro, está obligado a indemnizarlo. En el derecho civil la indemnización resulta de la comisión de un acto ilícito. Hecho que se establece y reconoce en el texto de la presente ley cuando dice: Toda persona, usuaria de los servicios de salud, tiene derecho j) Recibir una indemnización por el daño causado, en los casos de error, negligencia, impericia u omisión, que causen lesiones, invalidez temporal o permanente, o muerte.
¿Qué comprende la indemnización? Artículo 1985 del C.C. La indemnización comprende las consecuencias que deriven de la acción u omisión generadora del daño, incluye la restitución del bien (la salud) y la indemnización de los daños y perjuicios
· La restitución del bien y cuando no es posible el pago de su valor (muerte).
· El daño emergente, lucro cesante (ingresos futuros)
· El daño a la persona y el daño a la moral.
¿Dónde reclamará su indemnización?
Lo hará ante el poder judicial mediante el escrito llamado Demanda de Indemnización por Daños y Perjuicios.
El monto de la indemnización devenga intereses legales desde la fecha en que se produce el daño.
Debiendo existir una relación de causalidad adecuada entre el hecho y el daño producido. SIGNIFICA QUE LAS NEGLIGENCIAS DEBEN PROBARSE. El requisito necesario de relación de causalidad se establece cuando se indica en los casos que causen lesiones. Se predetermina que en los casos en que no hay esta relación de causalidad o no se demuestra, simplemente no hay lugar a indemnización. Esta apreciación es correcta porque en principio nadie debe estar obligado a pagar indemnizaciones cuando no ha tenido responsabilidad ni culpa, en otras palabras no se puede aceptar que mediante una ley se obligue a pagar culpas ajenas, y mucho menos cuando no se tiene ninguna responsabilidad ni culpa.
La segunda pregunta que es necesario responder es
¿Quién ordena el pago de la indemnización?
Cabe preguntarse ¿QUIÉN?, DÓNDE?, CUÁNDO? ¿Es la persona o autoridad que va a calificar o determinar en forma inmediata como pretende la ley si el daño o la muerte de la víctima se debieron al delito o caso de negligencia médica de modo que acceda al derecho de indemnización?
Legalmente la instancia que investiga los delitos culposos y dolosos es el Poder Judicial. No se puede soslayar o ignorar esta jurisdicción y menos ignorar su competencia exclusiva de finalmente investigar y calificar un hecho delictuoso. Los delitos no son calificados por cualquier persona, no son calificados por Indecopi, no son calificados por el colegio médico, por ningún colegio profesional, ¿Por qué? Simplemente porque no les compete, no es de su competencia, Entonces se hace mal que mediante una ley se pretenda u ofrezca irresponsablemente indemnizaciones incluso como dice automáticas luego de producido el hecho, soslayando la competencia del poder judicial.
Es pues, un grave sesgo o soslayo jurídico que debe subsanarse en el citado proyecto.
3.- Responder a ¿Indemnización, Compensación o ayuda económica?
Hasta aquí con respecto a la indemnización hemos definido que:
- la Indemnización es una reparación pecuniaria por un daño ocasionado.
- La indemnización procede como consecuencia de daños por hechos delictuosos.
- Que la Indemnización lo establece el poder judicial.
- La indemnización resulta de una sentencia judicial.
- La aplicación de la indemnización no puede ser inmediata ni automática. Porque requiere de una sentencia judicial previa.
- Entonces no es jurídicamente posible hacer indemnizaciones inmediatas, mucho menos automáticas.
- Entonces si La ley persigue en el fondo una ayuda económica inmediata debe retirar de su texto, el término indemnización. ¿entonces, qué términos utilizará?.
¿Estará bien que se use el término compensación?
¿Qué es compensación? Viene del latín de pesar (balanza)
En la disciplina del derecho la compensación es una forma de extinción de una obligación. La compensación extingue deudas y créditos. Con propiedad la compensación se aplica sólo cuando hay dos personas respectivamente acreedor y deudor una de otra. Su mejor aplicación es en el derecho tributario, en las deudas, en la burocracia fiscal.
En los casos de lesiones y muertes por mala práctica, la compensación o el dinero otorgado a la víctima ¿qué pretende extinguir?. La muerte? No se extingue, la muerte no se puede compensar, ya sabemos que la vida humana no tiene precio. ¿Acaso se pretende extinguir El daño? No se extingue, una parálisis cerebral irreversible no se extingue con la compensación económica; un miembro amputado no se extingue con la compensación; el daño grave de un órgano cualquiera que sea no se extingue con la compensación. El paciente puede continuar con hacer una denuncia penal incluso la demanda de una indemnización justa ante el juzgado civil por considerar que la compensación otorgada ha sido irrisoria.
Posiblemente lo que se ha querido decir es: que el paciente debería recibir en caso de una lesión o muerte por una mala práctica en el servicio de salud, UN APOYO O AYUDA ECONÓMICA SOLIDARIA en caso de verse abandonado económicamente. Esta ayuda económica solidaria al paciente perjudicado se prestaría, hasta esperar los resultados de las investigaciones y procesos que emanen del órgano compentente que es el poder judicial donde se determinarán las responsabilidades y donde se fijarán los montos indemnizatorios. De haber responsabilidad se impondrá las penas o sanciones pertinentes y además el pago de los montos indemnizatorios faltantes. Si se determina que no hay responsabilidad del trabajador de salud ni de la institución de salud, y de repente fue responsabilidad del paciente, entonces el paciente deberá devolver lo recibido hasta ese momento y dejará de percibir el apoyo económico solidario. Para prevenir estas circunstancias, los pacientes y los potencialmente pacientes que somos todos nosotros, toda la sociedad que somos todos, debemos organizarnos y constituir asociaciones que también realicen sus aportes solidarios para estos casos de devolución de dinero cuando no haya responsabilidad de los trabajadores de salud, ni de la institución de salud. Con esta medida se impulsa la responsabilidad de asumir los riesgos socialmente aceptados.
4.- Responder a ¿Apoyo económico solidario? ¿entre quienes y para quienes?
Al respecto debemos mencionar lo que implica la teoría del riesgo permitido, dentro de la cambiante adecuación social. La evolución, el progreso, el desarrollo no serían posibles si no se asumen una serie de riesgos, que pueden afectar bienes jurídicos como la vida y la salud.
Un procedimiento médico de riesgo cualquiera que sea, un procedimiento invasivo o una cirugía no sería posible, si el cirujano no acepta el riesgo implícito de caer en negligencia y en ese caso de manera responsable resarcir el daño que pudo haber ocasionado, pero cuando no fue por su culpa ni responsabilidad, no tiene porque estar indemnizando ni reparando nada. Pero también el paciente debe asumir los riesgos implícitos al someterse a un procedimiento médico riesgoso. Se entiende que aceptará los riesgos justificables. Pero no aceptará los riesgos injustificables que pongan en peligro su vida y su salud.
Entonces someterse a procedimientos médicos riesgosos, son actos de riesgo socialmente aceptables. Al cual todos en algún momento tendremos que acudir o necesitar. Nadie está libre de enfermar. Nuestro sistema de vida, ambiental, ecológico, contaminante del aire, el agua, alimentos, productos artificiales, la tecnología del Internet, las microondas, las electromagnéticas, etc. Etc. Generan incremento del riesgo de que nuestra salud esté perturbada. Entonces todos somos potencialmente pacientes, si no lo comos ya.
No sería más correcto, que si cada día hay un incremento de víctimas de imprudencias o negligencias médicas tanto de clínicas y establecimientos particulares, como de los hospitales y centros de salud estatales. Y que de esta manera, las personas se han visto afectadas por lesiones graves a su integridad y salud o inclusive la afectación se torna irremediable al quedar en estado vegetativo o morir. ¿No sería mejor que se busque una solución de tipo social, es decir socialmente aceptable, sin incriminar apriori la responsabilidad a un determinado grupo profesional o económico? ¿Como equivocadamente pretende este mal llamado nuevo soat médico?
¿CÓMO?
Asumiendo todos, la responsabilidad o mejor practicando la solidaridad. Dado que estamos convencidos del abandono moral y material de estos pacientes perjudicados, tan seres humanos como cualquiera de nosotros. Entonces debe haber una solución inmediata que no altere el orden social, que no incentive actitudes de rechazo al gobierno, ni genere marchas y contribuya al caos social.
Como en los actos médicos los miembros que intervienen son tres: los trabajadores de salud, los pacientes y la institución de salud. Entonces debe haber una solución solidaria entre dichos miembros, para ellos y para los pacientes al mismo tiempo.
Una alternativa es un fondo nacional de de apoyo económico solidario, exclusivamente para estos casos de abandono económico de los pacientes. Porque nadie desea llegar a esta situación de abandono moral y material cuando ha caído en la desgracia de daño a su salud, a su vida, a su persona, por someterse al riesgo de un procedimiento profesional de la medicina.
Pues bien, mientras se constituya o demore la instauración de este Fondo Nocional Solidario, donde intervenga toda la ciudadanía, mientras tanto, por nuestra parte los trabajadores de salud debemos organizarnos constituyendo un fondo solidario de Ayuda económica.
¿PARA QUIENES?
Para ayudar a nuestros pacientes en estos casos.
Para ayudarnos entre nosotros, si llega el momento de tener que pagar una indemnización ordenada por el Juez, este fondo será nuestro apoyo económico, porque no ganamos tanto para indemnizaciones de 30, 40, 50 mil dólares que todavía es poco cuando se trata de secuelas crónicas e invalidantes. Entonces este apoyo económico es para nuestros pacientes y para nosotros mismos. Los profesionales que realizamos cirugía sabemos que en cualquier momento podemos estar involucrados y que tenemos un alto riesgo de ser objeto de reclamaciones médico legales. Con honestidad, no nos caería mal este apoyo económico, manejado y administrado por nosotros mismos, o por nuestro colegio profesional.
Pero puede suceder que algunos no quieran este apoyo económico, en estos casos, puede establecer la ley, agregarse a su texto un artículo que diga: Quién no deseen el fondo de solidaridad, o quien no aporte al fondo, tendrá que pagar con su propio peculio como lo es hasta ahora, tendrá que sufrir de los embargos, de la merma en su ingreso económico, del recorte de su sueldo por orden judicial, como lo es hasta ahora, por eso es que nadie acepta esta responsabilidad de resarcir el daño cometido y tiene que ser emanado de la autoridad judicial.
5.- Entender los niveles de responsabilidad.
VALORACIÓN LEGAL DE LA CULPA MÉDICA
Para valorar la culpa médica debemos hacer referencia a la posibilidad de prever el resultado; Un comportamiento es imprudente, negligente o imperito, es decir culposo, en la medida en que el resultado nocivo era previsible, lo que precisamente lo separa del caso fortuito, y explica la posibilidad del reproche fundamentada en una base jurídica y ética. Es la infracción de una norma de precaución o prudencia. También es la infracción a una obligación preexistente fijada por ley o contrato. Como consecuencia del acto culposo sobreviene una lesión de hecho no querido, pero previsible. No existe la intención de dañar
.
Ello sobre las bases de las circunstancias de cada caso concreto teniendo en cuenta los Elementos de la culpa que son los siguientes:
1.- Condiciones del autor: situación del profesional. Conocimientos médicos que le son exigidos.
2.- Circunstancias del acto médico en cada caso: todas las circunstancias de tiempo y espacio que se dieron cuando el médico en un momento determinado causó el daño.
3.- Elemento subjetivo
4.- El daño
5.- Relación causal entre el acto culposo y el daño producido
6.- Acceso a instrumental y equipos científicos adecuados, oportunidad con que se atendió al paciente, posibilidad o imposibilidad de recurrir a colegas especializados.
7.- Existencia de normas y protocolos para el ejercicio profesional.
En cualquiera de los tipos de culpa, no se puede sentar un criterio a priori, pues cualquier conducta en abstracto, puede considerarse culposa o no culposa, en consecuencia sólo en cada circunstancia en particular, el juez después de analizar las variables que rodean el daño podrá decidir si hubo o no culpa del médico o profesional de salud y podrá establecer si hay o no derecho a indemnización.
Los niveles de responsabilidad en una institución de salud
Son básicamente 3:
1.- Responsabilidad de la Institución de Salud y/o política administrativa del estado.
2.- Responsabilidad del Trabajador de salud.
3.- Responsabilidad del Paciente.
De hecho que en el proceso de investigación administrativa, o proceso judicial, la defensa y la parte acusadora debaten tenaz y obstinadamente inclusive en los conceptos de carácter doctrinario y conocimientos profundos para llegar a una demostración e interpretación prudente de los hechos. Por la complejidad de la valoración de los hechos, se presenta muchas veces una línea casi imperceptible o limbo para decir por ejemplo si estamos ante un hecho que constituye simplemente una falta, una falta grave, un delito culposo, delito doloso. Función tan delicada que corresponde al Juez.
Por tanto no es adecuado juzgar a priori que en caso de lesiones y daños del paciente tenga que pensarse solamente en la responsabilidad del profesional o trabajador de salud, ignorando o soslayando los otros niveles de responsabilidad.
6.- Comprender los riesgos previsibles en el acto médico.
Los riesgos previsibles pueden ser justificables (Cuando se agotó el deber objetivo de cuidado) e injustificables (Descuido del deber objetivo).
¿QUIÉN SE HACE CARGO O RESPONSABLE DE LOS DAÑOS POR HECHOS IMPREVISIBLES?¿QUIÉN SE DEBE HACER CARGO?
Los riesgos imprevisibles como su nombre lo indica no se pueden prever aún agotando el deber objetivo de cuidado, por lo que no generan responsabilidad de ningún tipo, aunque se produzca daño. Es el caso de la presentación durante una cirugía de una tromboembolia pulmonar o un infarto agudo del miocardio que causa la muerte del paciente, un paro cardiorrespiratorio, una ruptura de aneurisma cerebral asintomático, una muerte por hemorragia masiva durante el transcurso de la cirugía para corregir una cardiopatía congénita al debridar adherencias indetectables en el preoperatorio, una cicatriz queloide, muerte súbita por una displasia arritmogénica indetectable en la vida de la persona. En todos ellos el deber objetivo de cuidado se cumplió cuando en el estudio preoperatorio fueron realizados todos los estudios, análisis y riesgos exigidos por el protocolo de manejo cuyos resultados no hacían presagiar su presentación.
En estos casos, hubo la diligencia adecuada, cumplió el trabajador de salud, cumplió la institución de salud, cumplió el paciente con las indicaciones, es decir NO SE PREVEE NINGÚN NIVEL DE RESPONSABILIDAD. Son los casos de reclamo que habiendo llegado al poder judicial y encontraron en la autopsia estas patologías indetectables con los métodos de diligencia promedio: Ej. En este momento en Perú ni en el mundo, a nadie se le ocurre que para operarse de una hernia inguinal o la vesícula biliar o la próstata, que no tiene molestia neurológica (asintomático neurológico) estemos obligados a realizarles una TOMOGRAFÍA CEREBRAL para descartar un aneurisma cerebral, porque la posibilidad de su presentación es extremadamente rarísima. Son los casos que aunque quede lesionado el paciente, aunque fallezca el paciente no se determina ningún nivel de responsabilidad.
¿QUIÉN DEBE HACERSE CARGO?
Si un paciente cayó en esta mala suerte, y como son casos de rarísima presentación, es decir que son muy poca cantidad, pueden ser considerados beneficiarios del fondo de apoyo económico, justamente porque son muy pocos casos.
¿Con cuánta cantidad de dinero? Como no hay responsabilidad dependerá del apoyo solidario que decidan los miembros del fondo (fondo de los trabajadores de salud y de los pacientes y de la institución de salud). Y como, aunque vaya a juicio el juez determinará que no hay responsables, no hay culpa ni dolo, tampoco habrá indemnizaciones que pagar, siendo el apoyo económico efectivamente solidario.
7.- Aportes al texto del proyecto de ley.
Por las consideraciones expresadas consideramos que el texto de la ley puede ser la siguiente:
"Articulo 15".- Toda persona, usuaria de los servicios de salud, tiene derecho:
( . . . )
Recibir una indemnización por el daño causado, en los casos de error, negligencia, impericia u omisión, que causen lesiones, invalidez temporal o permanente, o muerte. (ya establecido, no es nuevo)
Conociéndose que en el actual sistema judicial las indemnizaciones en estos casos no se establecen de manera oportuna, lo que da lugar al abandono material de dichos pacientes es conveniente que:
j) Mientras se establezca el monto indemnizatorio, los profesionales y trabajadores de salud a fin de brindar el apoyo económico solidario para dichos pacientes y entre colegas de profesión, realizarán aportes al FONDO DE APOYO ECONÓMICO SOLIDARIO (FAES) que para tal efecto constituyan los Colegios Profesionales. Cuando la demora del establecimiento del monto indemnizatorio por parte del poder judicial, es atribuida a consecuencias dilatorias atribuidas a la carga procesal judicial, los servidores de poder judicial realizarán también aportes a un Fondo de Apoyo Económico para apoyar a estos pacientes en estado de abandono material y perjudicados por la demora en la administación de justicia y establecimiento de los montos indemnizatorios.
8.- Conclusiones.
OBJETIVOS DE LA CONFERENCIA
1.- Comprender el fondo de la Ley.
Todos estamos de acuerdo en que las indemnizaciones, no solamente en los casos de mala práctica médica, se otorguen de una manera justa y oportuna.
2.- Contribuir con el respeto del derecho de indemnización.
Si la indemnización lo establece el poder judicial, el respeto a este derecho empieza por respetar la competencia de quien la establece. Respetar este derecho es exigir que estos procesos sean verdaderamente sumarios y no demoren tanto. Lo cual es otro problema.
3.- ,Responder a ¿Indemnización, Compensación o ayuda económica?
La indemnización lo establece el poder judicial.
La compensación es adecuada aplicarlo a los delitos económicos.
Mientras se establezca la indemnización es mejor hablar de AYUDA ECONÓMICA SOLIDARIA.
4.- Responder a ¿Apoyo económico solidario? ¿entre quienes y para quienes?
En primer lugar será para los pacientes en abandono material.
Al mismo tiempo será para aliviar el impacto económico entre colegas de profesión que puede significar pagar altísimas indemnizaciones
5.- Entender los niveles de responsabilidad.
Los niveles de responsabilidad son básicamente 3:
R. del trabajador de salud
R. de la Institución de salud.
R. del paciente.
6.- Comprender los riesgos previsibles en el acto médico.
Los riesgos previsibles en todo acto médico son:
pueden ser justificables (Cuando se agotó el deber objetivo de cuidado) e injustificables (Descuido del deber objetivo).
Debemos considerar también los riesgos imprevisibles, en los cuales no se establece ninguna responsabilidad, pero que si pueden ser considerados en el apoyo económico solidario.
7.- Aportes al texto del proyecto de ley.
Constituir el FONDO DE APOYO ECONÓMICO SOLIDARIO (FAES). Por parte de los trabajadores de salud y de los trabajadores de la administración de justicia.
Si las indemnizaciones a que tienen derecho los perjudicados fueran dadas oportunamente no habría lugar a crear ningún SOAT médico. Los intentos de establecer un SOAT médico son el reconocimiento del deficiente sistema judicial (Carga procesal, demora, largos juicios) que debe cambiar.

 FOTOS (DEL AUTOR) DE UNA CIRUGÍA DILIGENTE (PUEBAS DE UNA CIRUGÍA DILIGENTE). UNA IMAGEN HABLA MEJOR QUE LAS PALABRAS Y LOS ESCRITOS.
FOTOS (DEL AUTOR) DE UNA CIRUGÍA DILIGENTE (PUEBAS DE UNA CIRUGÍA DILIGENTE). UNA IMAGEN HABLA MEJOR QUE LAS PALABRAS Y LOS ESCRITOS.
 La cirugía programada consiste en extraer un tumor benigno de la próstata cuyo nombre específico es Adenomectomía de próstata. La anestesia indicada es la aplicación por vía raquidea, es lo que la anestesióloga está realizando.
La cirugía programada consiste en extraer un tumor benigno de la próstata cuyo nombre específico es Adenomectomía de próstata. La anestesia indicada es la aplicación por vía raquidea, es lo que la anestesióloga está realizando.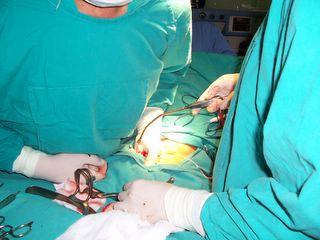
 El cirujano introduce los dedos para realizar la extracción manual del tumor prostático
El cirujano introduce los dedos para realizar la extracción manual del tumor prostático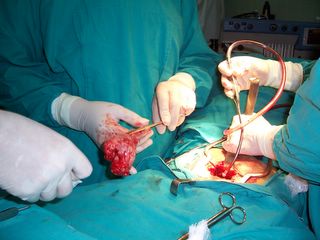
 Instante en que el cirujano extrae el tumor
Instante en que el cirujano extrae el tumor
 Vista cercana del tumor de 5x6cm, ha sido extraido completamente, la pinza atravieza parte de la uretra extraida.
Vista cercana del tumor de 5x6cm, ha sido extraido completamente, la pinza atravieza parte de la uretra extraida.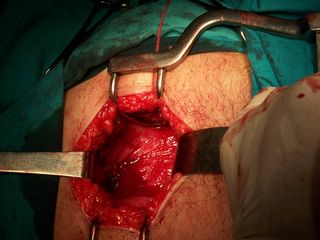
 PRUEBA DE LA DILIGENCIA.- Luego de haber colocado los puntos de hemostasia, antes de proceder al cierre, se realiza la inspección del lecho prostático, no se observa sangrado activo.Es la hemostasia adecuada que se sebe observar antes de proceder al cierre de la pared abdominal.La diligencia en colocar los puntos adecuadamente hace posible que no haya mayores sangrados. El paciente no requirió transfusión sanguínea.
PRUEBA DE LA DILIGENCIA.- Luego de haber colocado los puntos de hemostasia, antes de proceder al cierre, se realiza la inspección del lecho prostático, no se observa sangrado activo.Es la hemostasia adecuada que se sebe observar antes de proceder al cierre de la pared abdominal.La diligencia en colocar los puntos adecuadamente hace posible que no haya mayores sangrados. El paciente no requirió transfusión sanguínea. 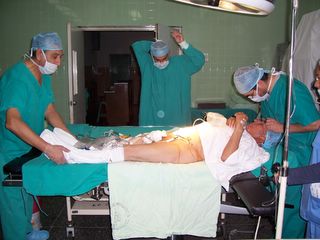
 TÉRMINO DE LA CIRUGIA.- El paciente consciente y lúcido bajo el atento control del anestesista ayudado por el cirujano pasa a sala de recuperación con funciones vitales estables. Dando término a una cirugía satisfactoria.
TÉRMINO DE LA CIRUGIA.- El paciente consciente y lúcido bajo el atento control del anestesista ayudado por el cirujano pasa a sala de recuperación con funciones vitales estables. Dando término a una cirugía satisfactoria.
 Las complicaciones de la cirugía plástica como el que se observa tienen de por medio el factor agravante de la obligación de resultados.
Las complicaciones de la cirugía plástica como el que se observa tienen de por medio el factor agravante de la obligación de resultados. 







